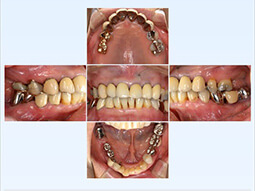
インプラント治療は、歯が失われたあとの顎の骨に、直接人工歯根(右図参照)を外科的に入れ、その上に人工歯をかぶせて元のように噛めるようにし、見た目も自分の歯に限りなく近い状態にする治療です。
40年の歴史をもつインプラント治療も、ここ最近の急速な発展により長期にわたり使い続けることができるようになってきました。治療対象も、1本歯を失った方から、全ての歯を失った方まで広く応用が可能です。健康な歯を削らずに治療したい方、義歯ではうまく噛めない方などが適応症でしょう。
その中でも、当院ではお身体に特に基礎疾患のない方、疾患があっても上手にコントロールされている方、麻酔の使用に問題のない方を治療の対象とさせていただいています。
(重篤な基礎疾患のある方、一度に多数のインプラント手術を必要とする方は、高次医療機関をご紹介いたします。)
ご質問のある方はご連絡下さい。
インプラント治療の流れ
インプラント治療を開始するにあたって、虫歯・歯周病の治療が完了して、お口の中の感染が除去されていることが絶対条件となります。ですから、インプラント治療を希望される患者様のほとんどが、何らかの除菌治療が術前に必要となります。
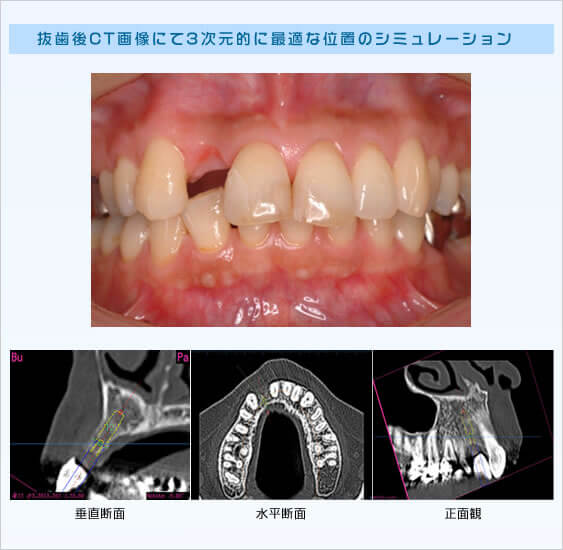
その後、口腔内写真・レントゲン写真・CT画像・口腔内模型を資料に、インプラントの埋入の本数、インプラントの直径、長さ、位置を決定します。
特に近年CTなどの精密かつ正確な画像診査によりインプラントの埋入位置を3次元的に色々な角度から精査しコンピューター上で術前にシミュレーションすることが可能です。
また、骨の質も同時にCT値として画像上に色分け表示され確認出来ます。
このような手術前の正確・精密な診査は患者様の手術中の負担軽減につながります。
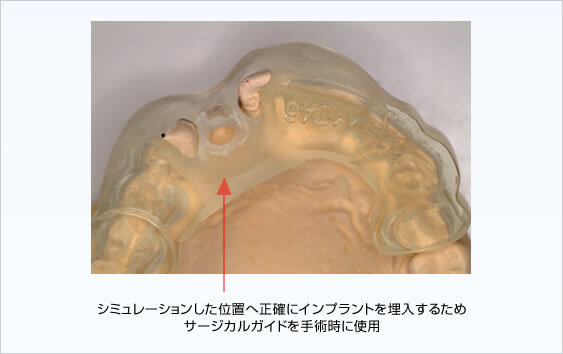
インプラントの埋入手術は、診断・手術用ステントをガイドに行います。
埋入後しばらく間を置いてから、歯の部分になる上部構造をお作りします。実際に、インプラントを入れた部分で咀嚼可能な時期は患者様の骨の質などによって個々に異なります。その判断がインプラント治療の予後に大きく影響するので、当院では、術者の経験的なものに頼りがちな咀嚼開始時期の決定に、科学データの豊富な共鳴振動周波数分析(Resonance frequency analysis)をすべての患者様のインプラントに使用し、その安定度を測定しております。
- 口腔内の診察・診断・問診
- 虫歯・歯周病の治療及び除菌治療
模型・CT画像上での診査・シミュレーション
- インプラント埋入手術
- 歯型を取り上部構造(人口歯)を製作
- 上部構造(人工歯)を装着・咀嚼開始(治療完了)
メインテナンス
インプラント治療の実際
インプラント治療、
その前に…
インプラントの耐久年数について
よく患者様から“先生、インプラントは一生もちますか?何年位もちますか?”
と質問されます。インプラント治療を過信されることのないよう天然歯のみ用いた治療とインプラントのみ用いた治療の予後を比較してみましょう。
Prosthetic treatment planning on the basis of scientific evidence
B.E.Pjetursson N.P Lang. Journal of Oral Rehabilitation 2008 35(suppl.1);72-79
この論文では治療方法を3Typeに分け5年後、10年後の残存率を比較しております。
| 5年後の残存率 | 10年後の残存率 | |
|---|---|---|
| Type A 複数の天然歯のみ用いた固定性ブリッジ |
93.8% | 89.2% |
| Type B 複数のインプラントのみ用いた固定性ブリッジ |
95.2% | 86.7% |
| Type C 1本のインプラントを用いたシングルクラウン |
94.5% | 89.4% |
この論文は厳密に取り決められた手順に従ってレビューされたものです。この結果、治療後5年までは若干ですが天然歯よりインプラントを用いた治療の方が勝ってますが10年後になるとそれが逆転しその差も広がってます。また、使用するインプラントの本数も少ない方がbetterと言えるのではないでしょうか。
従って長期的に良好な経過を望むのでしたらまずは天然歯の保存を優先に、またインプラント治療の場合は可能な限り必要最小限の本数に留めておきましょう。
当医院ではこのようなEvidenceに基づいた臨床を心がけております。
インプラント治療の合併症について
患者様に大きなメリットをもたらすインプラント治療もその他の治療同様生涯何事もなく機能し続けるとは限りません。そこでインプラント治療特有の合併症を文献を通して見てみましょう。
A systematic review of the 5-year survival and complication rates of implant-supported single crowns
Ronald E. Jung Niklaus P .Lang Clin.Oral Impl.Res. 19, 2008
この論文は世界中の信頼できる26の文献から得られたデーターがベースです。
世界中で主に使用されている5銘柄(Astra Tech, Branemark system, ITI, 3i, Biolok Implans)の合計1558本のインプラントを研究対象とし、インプラント治療後5年に限定した合併症を1本単位で示しております。
| 口腔内で機能しているインプラントの割合 | 96.8% |
|---|---|
| インプラントに5年間咬合力が加わった後に機能している割合 | 94.5% |
| インプラント周囲に2mm以上の骨吸収を認める割合 | 6.3% |
| インプラント本体の破折 | 0.14% |
| 人工の被せものの土台をとめているネジの緩み | 12.7% |
| 人工の被せものの土台をとめているネジの破折 | 0.35% |
| 人工の被せものの破折(セラミック等) | 4.5% |
特に赤でしるしたインプラント本体の破折は患者様にとってインプラント撤去を要する深刻な合併症です。インプラントは天然歯と異なり過剰な力に敏感に反応しません。ですからネジの緩み、被せものの破折を予防、調整は定期的な検診でしか対応出来ません。また感染によるインプラント周囲の骨吸収を予防するにも定期的な口腔内のクリーニングが必須となります。
言うまでもなく複数本以上のインプラントになれば合併症の割合は高くなるでしょうし、術後10年15年…と長くなればなるほどリスクは高くなるでしょう。
当医院では以上記した術後起こりうる合併症を患者様ご本人に提示し納得して頂きその合併症を上回るメリットが期待出来る症例に限りインプラント治療を推奨しております。
インプラント周囲炎について
「インプラント治療の合併症について」で述べたインプラント治療の合併症は主にmechanical 的な問題ですがここでは近年国内外で危惧されております生物学的合併症であるインプラント周囲炎について考察してみたいと思います。
インプラント周囲炎の定義ですが、日本歯周病学会は以下のように定義づけております。
インプラント周囲炎とはオッセオインテグレーションが達成された機能下のインプラントに細菌感染や過剰負担などの結果生じたインプラント周囲の骨破壊を伴う炎症性病変である。
そこでまず始めにインプラント周囲炎がどの位の頻度で発症するのか疫学的に確認してみましょう。
The epidemiology of peri-implantitis
Andrea Mombelli Clin Oral Implants Res 2012 ;23:67-76
この論文は2012年3rd EAO(ヨーロッパインプラント学会)Consensus Conferenceで厳密に選別された29の文献を元に発表されたものです。
その結果、インプラント治療後5-10年後のインプラント周囲炎罹患率は患者単位で20%、インプラント単位で10%となっております。しかし、study design・診断定義・診断基準・治療方法、術後メインテナンスの内容等研究間で統一されておらず正確かつ長期的な罹患率は今後の研究に期待するところです。その中でも歯周病既往歴のある患者・喫煙者に高い罹患率を示していたことは注目すべき点です。
次にどのような因子がインプラント周囲炎発症に関連するのか見て見ましょう。
Peri-implant diseases:diagnosis and risk indicators
Lisa J.A.Heitz-Mayfield J Clin Periodontol 2008;35:292-304
Heiz-Mayfield はインプラント周囲炎のrisk factorに、
- 歯周病の既往
- 糖尿病
- 遺伝形質
- 喫煙
- アルコール摂取
- 口腔衛生状態
- 角下粘膜の存在
- インプラントの表面性状
以上の8項目を挙げ、中でも歯周病の既往・喫煙・口腔衛生状態はインプラント周囲炎の発症に大きく相関するrisk factorだと述べております。従ってインプラント治療前の歯周病治療を含めた口腔衛生管理・禁煙はもはや常識である事をご理解頂きたいと思います。
長期的疫学研究からみたインプラント治療の予後
不幸にして天然歯を失った後の治療の選択肢の一つであるインプラント治療、患者様の殆どは“インプラントは一生物”と思われてるのではないでしょうか。仮に一生涯機能するとしても患者様の治療時の年齢によりその一生涯機能する期間に差が生じる事はご理解して頂けるかと思います。 現在のインプラント治療発祥国であるスウェーデンから報告された疫学研究からインプラント治療の長期経過を見てみましょう。
Occurrence of cases with peri-implant mucositis or peri-implantitis in a 21-26 years follow-up study
Stefan Renvert Christel Lindahl J Clin Periodontol 2018;45:233-240
この研究は1988~1992年にインプラント治療された218名のうちの86名の患者、351本のインプラントを術後21-26年(平均23.3年)follow-upしインプラント周囲病変(インプラント周囲粘膜炎、インプラント周囲炎)の発生を調べた研究です。患者の81%は中等度歯周病、患者一人当たりのインプラント埋入本数は平均4.1±2.7本、喫煙者は14%、残念ながら術後メインテナンス間隔に関しては詳細不明です。
インプラント周囲病変には、インプラント周囲粘膜炎とインプラント周囲炎があります。
-
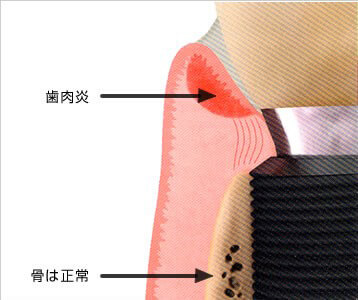
インプラント周囲粘膜炎(peri-implant mucositis)
インプラント周囲の歯肉のみ炎症、骨は正常。天然歯の歯肉炎に相当。
-
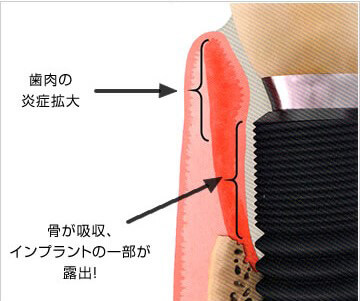
インプラント周囲炎(peri-implant)
インプラント周囲の歯肉炎の拡大、骨も吸収。天然歯の歯周炎に相当。
このようにインプラント周囲粘膜炎は歯肉に限局した炎症なので直ちにインプラントを失う事はありませんが、インプラント周囲炎はインプラントを支えている骨が溶けている状態ですのでインプラントを失う可能性のある深刻な状態です。
| 患者単位 | インプラント単位 | |
|---|---|---|
| インプラント周囲粘膜炎 | 54.7% | 91.1% |
| インプラント周囲炎 | 22.1% | 10.8% |
ご覧のようにこの研究では、インプラント周囲粘膜炎が91.1%と非常に高い確率でほぼ全てのインプラントに、また患者の2人に1人に認められ、より深刻なインプラント周囲炎はインプラント10本に1本、患者5人に1人に認められました。
逆に20数年正常な状態を維持していた患者は約20%と長期間正常な状態を維持し続けることの難しさがわかります。
またこれ以外にこの研究より分かった事として、
- インプラント治療後9-11年(平均11.0±1.4)にインプラント周囲粘膜炎を発症していなければ89%の確率でその後12年間正常な状態を維持した。
- 3本以上のインプラントはインンプラント周囲炎のポテンシャルリスクとなる。(odds比:6.1)
- 数年機能しているインプラント周囲粘膜炎が将来のインプラント周囲炎の強いリスクインディケータとはならなかった。
最後にこの長期疫学研究の結果を踏まえインプラント治療を希望される患者様へメッセージを送ります。
インプラントを生涯機能し続ける為には、インプラントの本数は必要最小限にとどめ、定期健診にて経過観察し、仮にインプラント周囲粘膜炎になったとしても徹底したクリーニングを怠らずインプラント周囲炎に発展させないようにしましょう。
奥歯治療の特殊性について
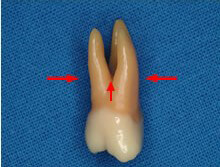
インプラント治療の対象部位を見てみると前歯に比べ奥歯の頻度が多いのが現状です。では何故奥歯を失う患者様が多いのでしょうか?その大きな原因の一つとして奥歯特有の複雑な解剖学的形態が挙げられます。
右図下図に示した様に、前歯は歯根が1本であるのに対し奥歯の歯根は殆どが複数本でその形態も複雑です。正確なブラッシングも難しく、また歯周病(細菌感染)が一旦歯の周囲に拡大すると確実な細菌の除去が難しくなります。
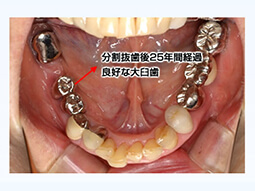
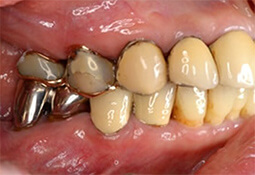
その難しさ故に早期に抜歯→インプラント治療も一つの治療方法ではありますが、その前に即抜歯ではなく奥歯の一部分を抜去・分割等することにより、歯周病治療が可能となり、ひいてはその歯の保存も可能な場合があります。その1部をご覧ください。
-
上顎奥歯側面観
複雑に枝分かれした歯根形態に注目
-
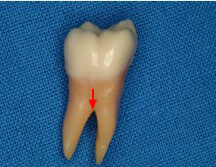
下顎奥歯側面観
感染の入口である分岐部の狭さにも注目
-
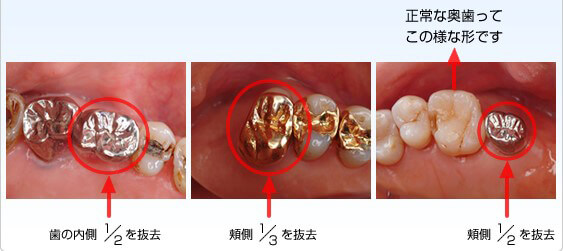
上顎奥歯
歯の1部分を抜去することにより感染拡大を未然に防ぐことが可能です。
-
下顎奥歯
歯間ブラシ等磨き易い形態に治療・修正することも可能です。
以上示した治療例は、全て術後約10年間機能しております。
次にこのような治療の経過・予後を文献的に検証すると、Guy Huynh-Ba らが示したsystematic review(J.Clin Periodontol 2009)では術後5~13年の残存率が62~100%と幅広く、その治療の難しさを物語っています。
ではインプラント治療と比較した場合はどうでしょう。
A Comparison of the Success of Root Resectied Molars and Molar Position Implants in Function in a Private Practice:Results of up to 15-Plus Years
Paul A. Fugazzotto J Periodontol 72:1113-1123,2001
この論文は、上記写真症例のように歯の一部分を抜去し保存された701本の奥歯と、奥歯に埋入した1472本のインプラントを、一定の基準を満たしたもののみを成功とみなし、術後15年以上のその成功率を統計的に比較したものです。(ここでは比較し易いよう術後13年に区切り、現在では使用されない機械研磨されたインプラントは対象から除外します)
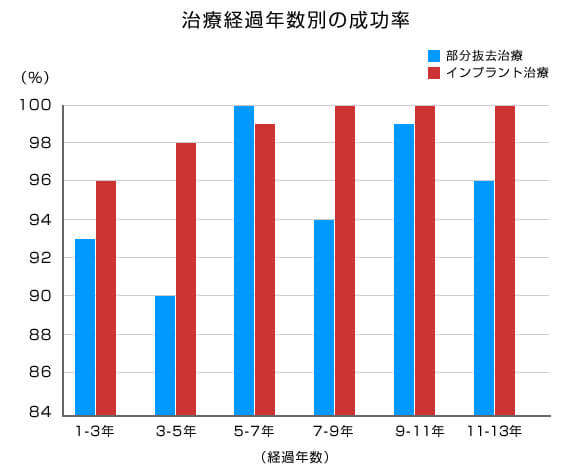
ご覧のように、歯の一部分を抜去し保存された歯の術後13年の成功率は平均95%、インプラント治療の平均は98%と、大きな違いは認められません。
更に見てみると、インプラント治療の経過不良例が術後3年以内に集中(66%)しています。
一方、部分抜去治療の経過不良例は一定期間に限定されてはいません。
これは突発的に生じる歯の破折、2次齲蝕が経過不良原因であるからだと想像されます。
Case studyであるこの論文から、弱いエビデンスではあるものの歯周病が進行した奥歯であっても早期に治療を開始さえすれば、ご自身の歯を保存出来る可能性は十分あると言えるのではないでしょうか。
しかし、先に記したsystematic reviewの結果に幅があるように、短期間で抜歯にならぬようその症例の選別が重要となります。
長期経過症例は語る(“何もしない”コンセプトの可能性について)
貴重な症例から学ぶ事はないか…歯科医師目線で探ってみましょう。
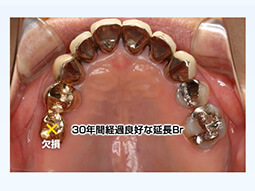
上下20本の歯で30年間何でも噛めてます!(残存歯22本、この45年間に失った歯は僅か1本!)
81歳女性 昭和43年より当医院に通院、初診より45年経過
ここで注目すべき点は28本全ての歯が無くとも噛めている事です。
勿論噛めなければ人工的な咀嚼回復治療は必要ですが、“噛める”“噛めない”の判断は患者様が判断することです。
ただ歯の数が少ない事だけを理由に直ちに義歯、インプラント治療が必要であるとは限りません。
患者様が日常生活上全く支障が無ければ“何もしない”ことも一つの選択肢であることをこの症例は語っています。
オランダを中心とした1部のヨーロッパ諸国ではこの“何もしない” コンセプト(shortened Dental Arch Concept)は浸透してるようですが学術的には顎関節への影響、上顎前突、反対咬合、などの不正咬合は研究対象から除外されている事など1人1人の患者様に注意深い対応が求められます。
外科的挺出による歯の保存治療
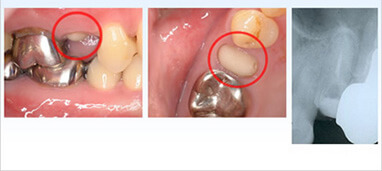
この初診患者様は上顎小臼歯の破折を主訴に来院されました。ご覧のように歯肉の上に歯が全くない状態です。
このように歯の根だけが残った場合抜歯もあり得る状態ですが根の長さと厚みが十分あれば保存は可能です。
しかし根が歯肉の中に埋もれた状態では精密な歯型も取れませんし繰り返し揺さぶられる力に抵抗出来ず簡単にかぶせ物は外れ、外れるだけでなく根自体が割れ抜歯に至ってしまいますが意図的に歯を引っ張る(挺出)ことでそれは改善します。
歯を引っ張る方法には矯正的、外科的と2つの方法があります。今回はそのうちの外科的挺出をご紹介いたします。
-
初診時口腔内、レントゲン写真 -
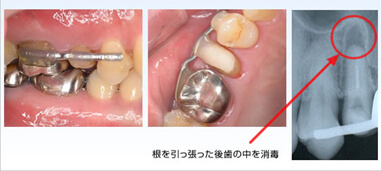
歯肉の上に的数ミリ歯根が出るよう慎重に外科的に引っ張り、安定するまで約1ヶ月固定 -
固定撤去後、かぶせ物の土台の一部をレジンで築造 -
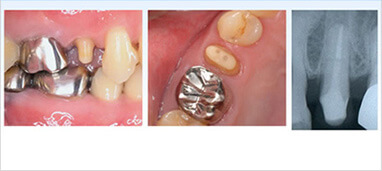
土台に仮歯を装着し、しばらく経過観察 -
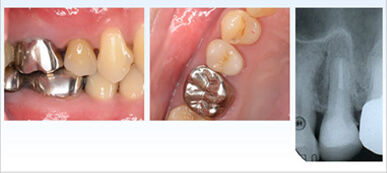
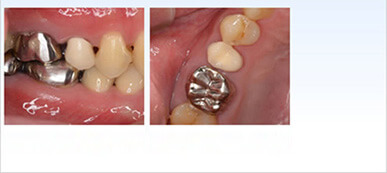
セラミック冠を被せ治療完了
ご覧のように歯の根の部分だけでも状況改善さえ行えば歯の保存は十分可能です。根だけとは言え大切な天然歯の一部です。人工歯根(インプラント)にはない可能性を天然歯根は持っています。
このような治療が可能か抜歯→インプラント治療前に検討してみてはいかがでしょう。
自家歯牙移植による歯の保存治療
この30歳代男性患者様は下顎左側第二大臼歯のかぶせ物の脱離を主訴に来院され、マイクロスコープによる診査・診断の結果、2本ある根の真ん中及び2本の根自体にもひび割れを確認、ひびからと思われる感染もあり長期的な予後は期待できないことを説明後、第二大臼歯の抜歯と同時に後ろにある健全な親知らずをドナーとした自家歯牙移植をご提案し患者様も同意されました。
(この症例はかぶせ物以外保険治療で対応)
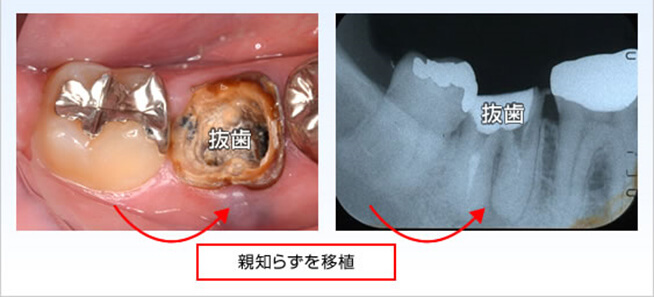
術前 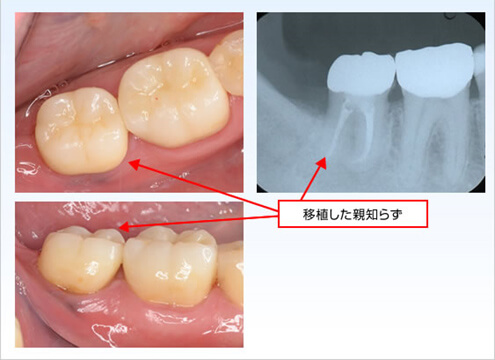
術後
ご覧いただいた自家歯牙移植術の予後、合併症などの問題点を文献を通して確認してみましょう。
Outcomes of autotransplanted teeth with complete root formation:a systematic review and meta-analysis Wen-Chen Chung J Clin Periodontol 2014;41:412-423
この文献は13361の研究から厳選された26の研究より自家歯牙移植の失敗率、1年・5年後の残存率、感染を原因とした歯根吸収率、ankylosis(骨性癒着)率、抗菌剤服用の影響などを調べた文献です。
ではその結果を見てみましょう。
※歯根吸収・ankylosisは自家歯牙移植特有の術後合併症です。
| 研究項目 | 結果 |
|---|---|
| 失敗率(術後1年) | 2% |
| 残存率 | 1年残存率:98% 5年残存率:90.5% |
| 歯根吸収率(術後1年) | 2.1% |
| Ankylosis率(術後1年) | 1.2% |
| ドナー歯種別残存率(術後1年) ドナー歯種別残存率(術後5年) |
前歯:99.4%/小臼歯:98.4%/大臼歯:96.7% 前歯:96.9%/小臼歯:92.3%/大臼歯:84.3% |
また抗菌剤の服用、術後の根管治療開始時期、術後固定期間が失敗率にどの程度影響を及ぼしているのかも調べております。
- 抗菌剤(ほとんどがペニシリン)を服用しないと失敗率が2.5倍、歯根吸収率が1.4倍に増加
- 根管治療開始時期が術後2週間以内でも以降でも失敗率は変わらないが、術後2週間以降に開始すると歯根吸収率が2倍に増加
- 術後のワイヤー固定を2週間以上する方が失敗率が低いが、縫合糸での固定はワイヤー固定に比べankylosis率が3倍に増加
このようにドナー歯種により予後はやや異なるもののインプラント治療に比べ生物学的な治療方法であることは明らかです。ドナーになる健全歯があれば一考の価値ありですね。
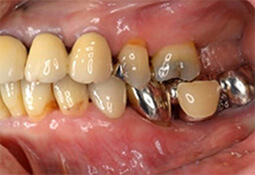
インプラント治療例その1(下顎奥歯にインプラント3本埋入、60歳代女性)
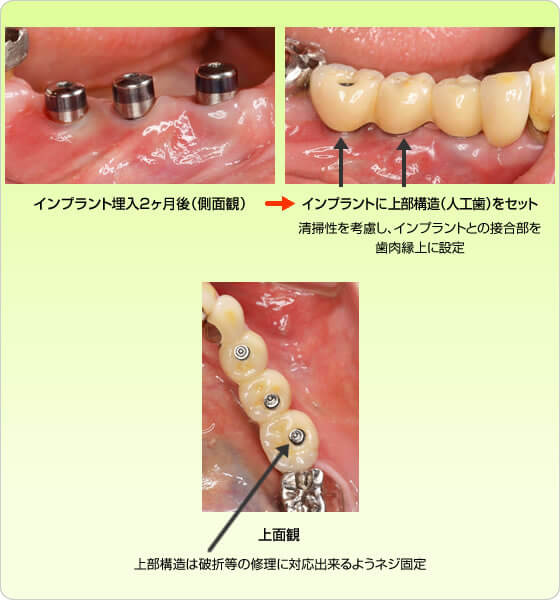
この症例のようにインプラント周囲炎を予防する為には審美性より清掃性、機能性優先をお勧めします。
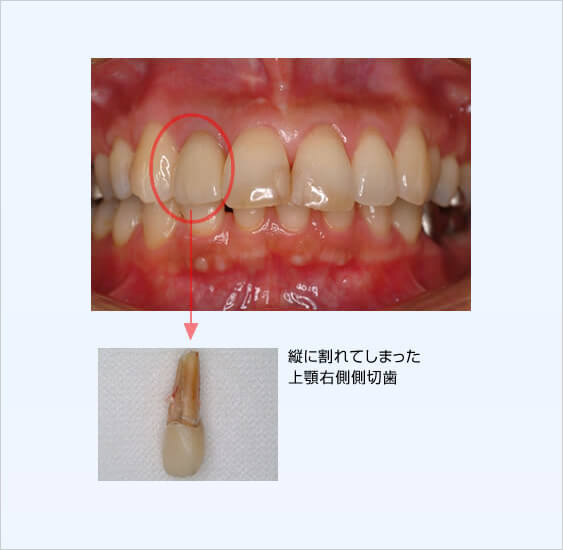
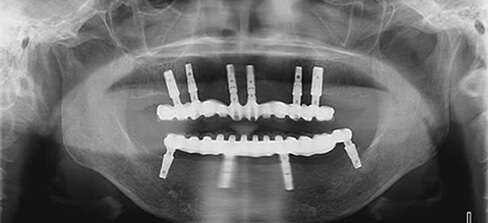
インプラント治療例その2(重度歯周病患者様、上顎に6本下顎に4本インプラント埋入、60歳代女性)
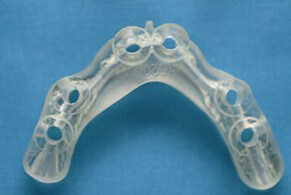
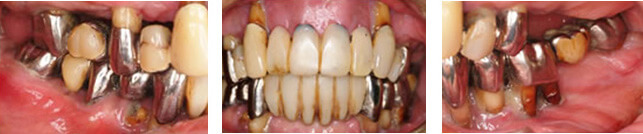
残念ながらここまで歯周病が広範囲かつ重度に進行してしまうと全て抜歯→総義歯が一般的な治療方針となりますが、患者様の強いご希望により必要最小限の本数を用いたインプラント治療によって、固定性補綴物による咀嚼回復が可能となりました。
暫間義歯を装着しCT撮影・診断の後インプラント埋入位置を決定、その位置へ正確に埋入するため作製されたサージカルガイドを用いて手術を行います。
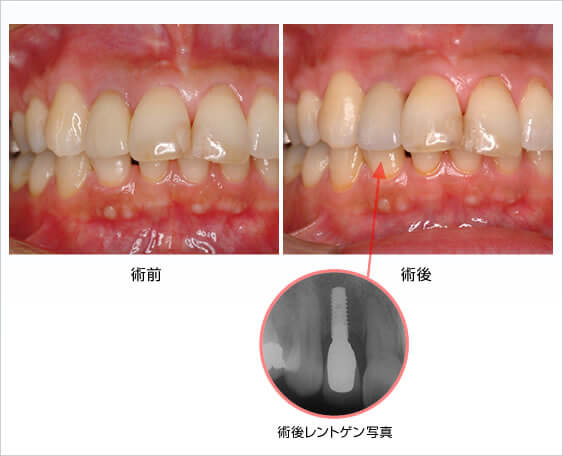
-
術前
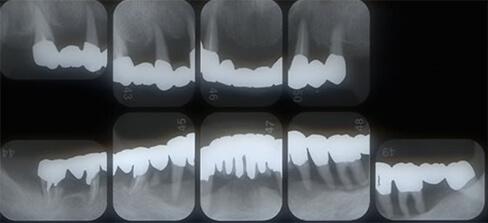
術前レントゲン写真
-
術後
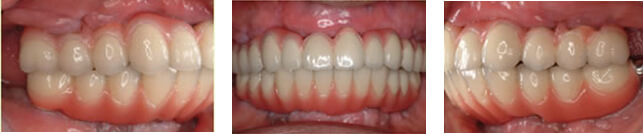
術前レントゲン写真
インプラント治療例その3(下顎にインプラント2本埋入、60歳代女性)
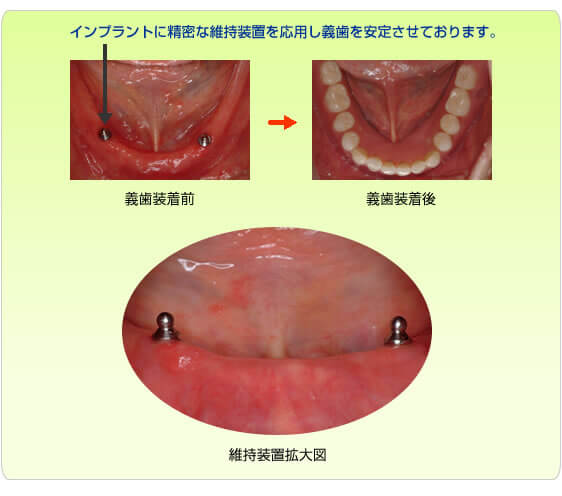
義歯を使用されてる患者様にもインプラントの応用が可能です。この症例のように数本のインプラントを固定源にして義歯の様々な動きを抑えこれにより義歯の安定感が増しより快適に咀嚼可能となります。
インプラント治療費についてはこちらをご覧ください。(※PDFファイルが開きます)